'Ik verras mijn studenten geneeskunde met humor en met mijn nuchterheid. En dat mijn college niet voor een cijfer is, maar voor hun persoonlijke ontwikkeling als arts. Dat ze over hun positie als arts moeten nadenken. Ik ben een rariteit binnen de rest van het academische onderwijs.'

Dr. Roos de Jonge werd in 2017 gevraagd als Adviseur patiëntenparticipatie binnen het Onderwijscentrum van het Universitair Medisch Centrum Utrecht (UMCU). Het doel van haar aanstelling was het aanbieden van meer patiëntgericht onderwijs in de zorgopleidingen. Sinds april 2020 werkt ze voor het UMCU als onderwijsontwikkelaar. In 2023 is ze aangesteld als Assistant Professor met als taak Community Engaged Learning (CEL), een vorm van onderwijs waarbij studenten hun academische kennis en vaardigheden inzetten om maatschappelijke problemen te onderzoeken binnen de context van een gemeenschap.
Roos de Jonge is moeder en gepromoveerd in de neurogenetica. In haar college vertelt ze het verhaal van haar dochter Maggie. (https://helladejonge.nl/video/umc-utrecht-college-medical-humanities )
Maggie
Maggie Lambertz, dochter van Roos de Jonge en Björn Lambertz, zusje van Otis, overlijdt op 25 mei 2014. Toen ze geboren werd, was Maggie klein en licht en had ze blauwe voetjes en handjes en een APGAR- score van 9. Na zes dagen ziekenhuis mag ze mee naar huis. Geheel gezond bevonden! Thuis is het een blije baby: ze drinkt, ze poept, lacht ze al een beetje? Als haar oma constateert dat de ademhaling van baby Maggie erg oppervlakkig is en ze trouwens ook die blauwe handjes en voetjes houdt, brengen haar ouders Maggie op dinsdag weer naar het ziekenhuis, waar de aangelegde saturatiemeter een zuurstofpercentage van 56 aangeeft. Ineens was actieve en levendige Maggie een cyanotische baby, waar 14 witte jassen omheen komen staan. Om één uur ’s nachts wordt ze met een ambulance vanuit het perifere Amsterdamse ziekenhuis naar het Universitair Medisch Centrum Amsterdam (UMCA) gebracht en stellen twee kindercardiologen een eerste heldere diagnose: Maggie mist een longslagader. Op vrijdag verhuist Maggie naar het Leids Universitair Medisch Centrum (LUMC), gespecialiseerd in kindercardiologie en -chirurgie. Maggie wordt daar gekatheteriseerd en dan blijkt dat de bloedbaan rond haar hart niet compleet is. Maggie wordt voor de maandag na het weekend op het operatieschema gezet. Een operatie die ongeveer twee uur zal gaan duren. Maandagochtend, tijdens de operatie, breekt paniek uit als Maggie door de zijligging tijdens de operatie een klaplong krijgt. De behandeling daarvan krijgt voorrang en als ze uit de operatiekamer komt, is haar zuurstofwaarde 20.
Roos de Jonge vertelt dit verhaal en het vervolg erop al een aantal jaren aan artsen in opleiding van het Universitair Medisch Centrum Utrecht (UMCU). Ze vervolgt nuchter: 'Als ze niet binnen 24 uur naar een veel betere waarde zou gaan, zou er iets heel erg mis zijn, want een waarde van 20 is niet verenigbaar met leven.'
Het is een lang verhaal. Maggie zal na 7 jaar, 11 katheterisaties en 5 openhartoperaties overlijden.
Je vertelt het allemaal zo nuchter…
'Nou…na deze eerste operatie ben ik wel heel erg in de rouw geweest. Ik had ineens een gehandicapt kind! Björn en ik hadden samen al een miskraam verwerkt en spraken al langer over de vraag wat kwaliteit van leven volgens ons is en wat je wel en wat je niet wil. Björn vanuit zijn gevoel, ik vanuit mijn achtergrond. Ik was actief in patiëntenorganisaties, onder andere die van Duchenne, dus ik wist wel het een en ander over gehandicapte kinderen en de dilemma’s. Ik weet inmiddels voor mijzelf dat dood een onderdeel van het leven is, ook van mijn leven. Maggie had haar leven, dit was haar karma.'
Hoe is aan jullie in die allereerste dagen verteld dat je dochter een ernstig hartprobleem heeft?
'Ons is goed duidelijk gemaakt dat het ontbreken van de verbinding tussen hart en longen een 9,5 scoort op de schaal van 1 tot 10 (1 is niet ernstig – 10 het ergste van het ergste). Dat haar meerdere operaties te wachten stonden. Elk jaar een operatie. Elke operatie zou risicovol zijn. Het was ook duidelijk dat het eerste jaar het moeilijkste zou zijn.'
Werd jullie ook verteld dat haar hartprobleem wellicht fataal zou kunnen zijn?
'Bij elke ingreep hadden wij het onderling over what if? Maar dat deden wij samen. Dat gebeurde niet in de spreekkamer. Wij waren bezig met de vragen over kwaliteit van leven. De artsen waren bezig met fiksen. Ondertussen deed Maggie het na elke ingreep weer gewoon en was daaromheen ook niet ziek. Dat gaf natuurlijk ook hoop.'
Hoe werden jullie betrokken bij een behandelplan?
'Wij moesten vragen, wij moesten beslissen. Op de vragen kwamen altijd goede antwoorden. Wij moesten vaak het initiatief nemen. Wij zagen natuurlijk dagelijks hoe het met Maggie ging. En als we dan voor controles in het ziekenhuis kwamen met verwachtingen over de behandeling, dan bleek het medisch team van strategie te zijn veranderd. Het behandelplan ging over het ‘loodgieterswerk’ van de chirurg, daar werden wij nooit bij betrokken. Ons beeld van Maggie telde daar niet mee. Dat, plus de stress van de onbetrouwbare wachtlijsten, was wel irritant. Het was dubbel; we wisten wel dat ze in goede handen was.'
Maggie herstelt goed van die eerste operatie. En van volgende operaties waar stents aangepast moeten worden. Maggie heeft een goed leven. Ze gaat naar school, is een slim kind, heeft een broertje gekregen, heeft een moeder die weer aan het werk is gegaan, een vader die vier dagen werkt. Voortdurend hangt het zwaard van Damocles boven haar hoofd: instabiele longslagaders en een ontbrekende verbinding tussen hart en longen. Als ze 6,5 jaar is krijgt ze dagelijks last van hoofdpijn en wordt ze een paar keer per nacht wakker met kramp in haar kuiten. Maggie gaat nog maar halve dagen naar school; Roos houdt weer op met werken en haalt als een fietskoerier twee kinderen op verschillende tijden van school. Hoewel de artsen graag de grote reconstructie van die longslagader willen uitstellen tot Maggie 12 is, wordt besloten het nu al te doen.
Waarom op dat moment?
'Wij waren nooit bij medische overleggen. Het multidisciplinair overleg waar je als ouders in participeert, bestond nog nauwelijks. Er werd gewoon besloten: de chirurg kan het aan, dus er kan geopereerd. Toen het besluit eenmaal genomen was, ben ik blijven vragen om vóór de operatie de kinderchirurg te kunnen spreken. Ik ben wekelijks gaan bellen, maar de chirurg had nooit tijd in zijn agenda. Uiteindelijk kwam hij op de avond voor die enorme operatie om negen uur ‘s avonds onverwacht nog even langs bij Maggie aan haar bedje. Ja, toen zat ik daar onvoorbereid en overvallen door een bezoek dat ik lang had gewild, maar niet meer verwachtte en kon nog maar twee vragen bedenken: hoe lang gaat de operatie duren en verwacht je complicaties? Gewoon een normaal overleg op een normaal moment, dat heb ik toen het allermeest gemist. Het artsenteam was er echt van overtuigd dat Maggie oud zou worden door hun medisch handelen. De chirurg was koning. Het team dacht in termen van honderd procent slagingskans. Op hun vizier stond gewoon niet dat het ook mis kon gaan.'
De operatie waarin de hele bloedomloop rondom Maggie ’s hart gereconstrueerd wordt, zou – zo informeerde de chirurg Roos op zondagavond om 21.00 uur – vijf uur duren. En nee, er was geen groter risico dan bij de vier eerdere operaties, waar Maggie inderdaad probleemloos van was hersteld. Roos maakte zich vooral zorgen of Maggie ‘s lichaam de reconstructie zou accepteren. Het blijft onbesproken. Maandagochtend om 8 uur laat Roos haar dochter achter op de operatiekamer. Maggie heeft lol met de anesthesist; ze gaat lachend onder narcose en dat stelt Roos gerust. Ze had weten te regelen dat ze om de twee uur een berichtje zou krijgen over het verloop van de operatie. Na twee uur, na vier uur, na zes uur kreeg ze inderdaad berichtjes: het gaat goed, het duurt alleen wel wat langer dan gedacht. Om 19.30, elf en een half uur nadat Roos haar dochter op de OK had achtergelaten, was de operatie klaar en konden Roos en Björn naar de intensive care. Daar lag hun dochter, nog met een open borstbeen, omdat ze 7,5 uur aan de hart-longmachine had gelegen, en helemaal verpakt in bubbeltjesplastic om haar onderkoeld te houden. Roos had haar kind vier keer eerder op de IC zien liggen, maar ze zag dit keer een ander kind dan na die vorige operaties. Ondertussen had Maggie een perfecte bloeddruk en een prima zuurstofsaturatie van 98 procent en dat duidde op een geslaagde operatie. Roos uitte haar zorgen. En iedereen zei: ‘Klopt! Het was ook een hele lange operatie en ze krijgt nog heel veel medicijnen.’ Als twee dagen later het borstbeen gesloten wordt en er geen spierverslappers meer worden toegediend, zou Maggie bij hebben moeten komen. Maar nu gebeurde er niets. De verklaring bleef: lange operatie, veel medicijnen, heb geduld! Als er vrijdagochtend nog geen verandering is, hoort Roos van de intensivist allerlei bloedwaardes waarop bij haar alle alarmbellen gaan rinkelen. Met haar ervaring in de neurologie weet ze dat die waardes staan voor problemen. Ze belt nog een bevriende arts en die is stellig: zorg dat een neuroloog een scan maakt. Nu!
De neuroloog komt en doet alle reflextesten en alles gaat bij Roos op zwart, want ze ziet dat Maggie nergens op reageert. Vrijdag om 16.00 uur gaat Maggie de scan in en ze wordt weer in haar bedje gelegd en de cardioloog komt en die zegt: “Het is helemaal niet goed.” Dan worden Roos en Björn naar een kamertje gedirigeerd waar vanwege de weekendoverdracht minstens 12 artsen zitten. Daar hangen Maggie ’s scans. De neuroloog legt uit wat de zwarte hersendelen betekenen, waarop een voor hen totaal onbekende intensivist vraagt: ‘Wat willen jullie?’
Daar zaten ze dan met z’n tweeën. Ze hadden eerder wel bedacht dat als er geen communicatie meer zou kunnen zijn, dan is dat geen menswaardig bestaan. Roos de Jonge: '[…] ik vond niet dat dat bij ons neer moest worden gelegd. Toen is de cardioloog vragen gaan stellen aan de neuroloog. Op alle vragen antwoordde de neuroloog met ‘nee’. Ze zou ons niet meer herkennen, ze zou niet meer kunnen praten, ze zou epilepsie hebben, halfzijdig verlamd zijn. Plus: haar hart was nog niet orde. Ze zou nog steeds om het jaar geopereerd moeten worden om haar hart te laten functioneren. De thoraxchirurg die de hele operatie had gedaan, was er niet. Die was aan het verhuizen. Hij wilde ons heel graag spreken. We hebben op hem gewacht en het eerste wat hij zei was: ‘Ik heb ze nog wandelend het ziekenhuis uit zien gaan met dit ziektebeeld.’ Het was een chirurg en geen neuroloog. Hij had de scans niet gezien, want hij was aan het verhuizen… Nou dat was wel een klap in ons gezicht. We zijn naar huis gegaan, hebben Otis opgehaald. Zijn naar vrienden gegaan, hebben daar een mooi gesprek gevoerd over leven en dood en hebben besloten om Maggie van de beademing af te halen. Na zes weken mochten we op nagesprek op de intensive care komen, maar daar was niemand om met ons te praten.'
In 2017 werd je gevraagd als Adviseur Patiëntenparticipatie binnen het Onderwijscentrum van het UMCU. Wat was je drive om je verhaal te gaan vertellen en later verder te ontwikkelen?
'Dit mocht niemand anders overkomen! Dit niet praten over de dood, dit niet communiceren, dit niet betrekken. Dit geen aandacht hebben voor afscheid nemen, de slechte nazorg. Bij het behandelen van Maggie ging het totaal niet om de mens -in dit geval het kind- achter de patiënt en de mensen rondom de patiënt. Maggie was een huppelend kind dat wilde leven en zo zagen wij haar. Het ging niet alleen om een kapot hart. De artsen zagen alleen een complex medisch probleem, dat met wat loodgieterswerk was op te lossen. Er was geen aandacht voor mijn onderbuikgevoel, zeker niet bij die laatste operatie, terwijl dat een heel serieus gevoel is. Het UMCU wilde best in de opleidingen aandacht creëren voor de mens achter de patiënt en rondom de patiënt. Holistisch, zeg maar. Interdisciplinair. Je kan het niet alleen, je moet samenwerken. Dat is tegen de trend in binnen de opleidingen van hyperspecialisten. Het UMCU loopt hierin voor. Samen met de geneeskunde-opleiding in Maastricht, waar overigens de vraag naar patiëntbetrokkenheid vanuit de studenten kwam. In 2021 formuleerde het UMCU een nieuwe visie op de vraag hoe ze hun nieuwe generaties studenten willen opleiden. Kern van de vernieuwing: patiëntparticipatie, creativiteit in het probleem-oplossen en meer samenwerking binnen het systeem. Inmiddels bestaat er een samenwerkingsverband waarin de Universiteit Utrecht, de Hogeschool voor de Kunsten Utrecht en het UMCU een nieuwe generatie professionals in het gezondheidsdomein voorbereidt op de veranderingen in de 21ste eeuw, De Nieuwe Utrechtse School. Het is superdapper van het UMCU dat ze mij als ervaringsdeskundige moeder als onderwijsontwikkelaar binnen hebben gehaald en invloed hebben laten uitoefenen op het onderwijs.'
Is het nodig?
'Zeker! Er zat nul procent psychologie en nul procent aandacht voor de maatschappelijke context in de opleidingen. Nu praten we met geneeskundestudenten ook over gevolgen voor mensen van bijvoorbeeld de Toeslagenaffaire of van vervuilende industrie. We werken aan de meningsvorming van de studenten en stellen de vraag: wat voor arts wil je zijn?'
Tussen 2017 en nu hebben pakweg 1000 studenten van de opleiding patiëntgericht onderwijs gehad. Het is een onderdeel geworden van het curriculum Medical Humanities. Maar ook bij het vak Klinisch redeneren staan er nu twee colleges in het curriculum over de mens achter de patiënt. Er is inmiddels ook meer begrip en aandacht voor specifieke groepen als slechthorenden en laaggeletterden. En tijdens COVID zijn er colleges geweest over andere culturen, over de relatie tussen gezondheid en economie en over de relatie tussen gedrag en gezondheid.
Gaat het je snel genoeg?
Het is even stil en dan is haar antwoord -meer een verzuchting: 'Het gaat allemaal wel f**cking langzaam.'
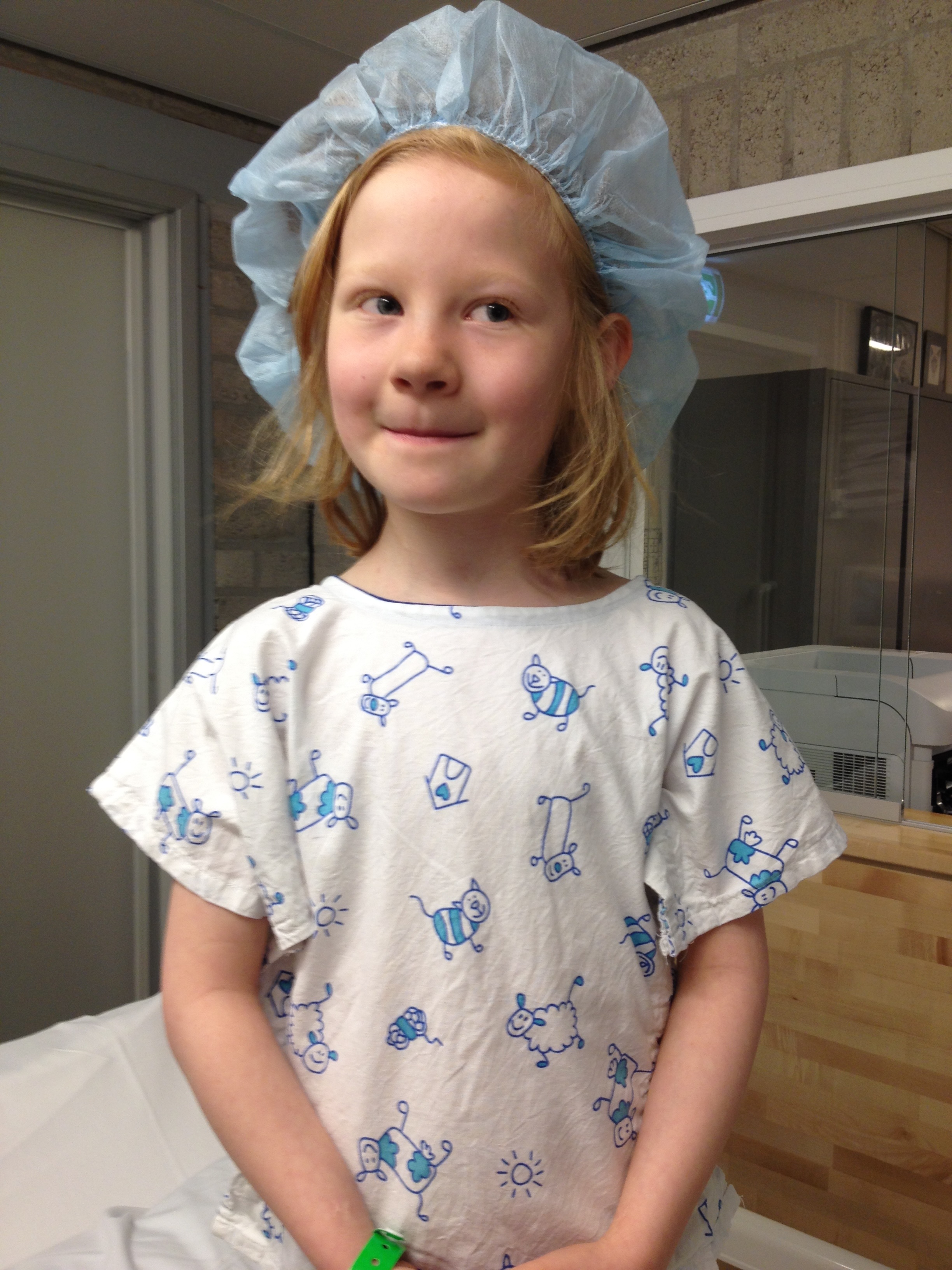
Maggie Lambertz (2014) - privéarchief Roos de Jonge
Auteur: Geeske Hendriksen
Foto header: ©Thomas Dobber
