In de rubriek 'VRAAG!' beantwoorden we vragen over palliatieve zorg van jullie, onze lezers. Bij iedere vraag kijken we wie deze binnen ons team het beste kan beantwoorden.
VRAAG!
Is er een checklist die verpleegkundigen kunnen gebruiken om in gesprek te gaan met de patiënt en diens naasten als de stervensfase ingaat?
Antwoord
Er zijn meer dan honderd checklists op het internet te vinden, die beschrijven wat je als zorgverlener kan doen om alle aspecten van zorg in de laatste fase te waarborgen. Bijvoorbeeld om de communicatie met de patiënt en diens naasten te verbeteren naar aanleiding van de naderende dood. In de richtlijn 'communicatie en voorlichting aan patiënten en naasten, zorg in de stervensfase van pallialine uit 2023, wordt volgens de dimensies van palliatieve zorg een checklist weergegeven. Ik ben geen grote voorstander van het bijhouden van checklists, ondanks dat ik begrijp dat het kan bijdragen aan de continuïteit van zorg, zodat zorgverleners weten wat er al wel of niet besproken is.
Ervaring leert dat elke patiënt, diens naasten en het stervensproces verschillend zijn. Het is maatwerk. Wat bij de ene patiënt werkt, kan bij een ander niet werken. Bij het in gesprek gaan met de patiënt en diens naasten zijn een paar zaken erg belangrijk:
1. Het eerlijk en open benoemen dat de stervensfase is aangebroken. De richtlijn beschrijft dat de markering van de Stervensfase met de patiënt en diens naasten op persoonlijke wijze besproken dient te worden met als doel dat er een gedeeld inzicht is in de situatie. 'Iedereen beseft dat het einde nadert en dat de levensduur kort is'.
2. Op een rustige en gemakkelijke wijze uitleg geven over de symptomen die in de stervensfase kunnen voorkomen. De meeste patiënten en hun naasten hebben weinig kennis of ervaring met het stervensproces. Door te vragen naar hun ervaringen, kan een gesprek gestart worden. Er wordt besproken hoe symptomen zo nodig en waar mogelijk, behandeld kunnen worden.
3. Ruimte bieden voor vragen, waarbij je empathie toont en de tijd neemt. Het belang van rust, respect en ruimte voor emoties, blijven volgens de richtlijn het belangrijkste in de communicatie naar patiënten en naasten. Er kunnen heftige emoties aanwezig zijn. Aandacht en erkenning maar ook het normaliseren van bepaalde gevoelens kan van groot belang zijn. Praat rustig en luister naar de vragen. Geef patiënten en diens naasten het gevoel dat er tijd is om de vragen te beantwoorden. Het bieden van troost is essentieel.
4. Het maken van afspraken over de wensen, het geloof, de mogelijkheid om te waken en zaken die belangrijk zijn voor de patiënt en diens naasten. Er kunnen verschillen zijn in wat de patiënt en diens naasten als belangrijkste beschouwen. Het kan gaan om symptoombestrijding, het afronden van het leven, behandelwensen, waardigheid maar ook de relaties met familie.
5. Duidelijkheid geven wat te doen als iemand meer klachten krijgt, of komt te overlijden. Naasten hebben behoefte aan houvast in hoe zij met hun dierbare om kunnen gaan. Wie kunnen zij bereiken, waar kunnen zij vragen stellen, wie moeten zij bellen als het overlijden heeft plaats gevonden? Wanneer komt de arts en wanneer de uitvaartmaatschappij. Is er wel genoeg tijd om nog afscheid te kunnen nemen?
Ik denk aan een patiënt mevrouw S, een voor mij onbekende patiënt van een andere huisartsenpraktijk. Mevrouw S. ligt in bed. Zij is stervende. Rustig raak ik mevrouw haar hand aan. Haar ogen openen zich. Gehurkt, zodat ik haar aan kan kijken, vraag ik. ' Hoe gaat het met u?' Een zwakke stem geeft adequaat antwoord: 'niet goed, ik ben zo moe''. Het praten kost energie en ze sluit haar ogen. Ik wacht voordat zij ze weer opent en fluistert: 'ik denk dat ik doodga'. Ik bevestig wat zij voelt:' ik denk ook dat u gaat sterven'. Ze knikt kort. Ik hoor de familie snikken. 'Vind u het goed als ik met uw familie verder praat? Er volgt opnieuw een korte knik.
Ik ga met de familie in gesprek. Rustig praten we over wat we zien en de verwachtingen die we hebben bij de stervensfase. We bespreken de symptomen die in de stervensfase voor kunnen komen. De familie heeft al eens een overlijden meegemaakt. We praten over de inzet van meer ondersteuning en medicatie die wij bij discomfort kunnen inzetten. We spreken over mevrouw haar wensen, haar geloof en de mensen die belangrijk voor haar zijn. Ik vraag of familie leden nog afscheid zou willen nemen, want dan is dit het moment dat het nog kan. Mevrouw wil graag thuis sterven en de familie wil blijven waken. Het gesprek verloopt met emoties. Om de naasten gerust te stellen, benoem ik de huisartsenpost en de thuiszorg op de hoogte te brengen van de gemaakte afspraken. Er worden geen levensverlengde maatregelen meer ingezet. Ik benoem dat zij geen hulpdiensten hoeven te bellen, alleen de arts na het overlijden. De uitvaartmaatschappij pas daarna. Stap voor stap, zittend bij een kopje thee, nemen wij alle aspecten rondom het sterven door. Afsluitend vat ik het gesprek samen. Als ik opsta verzeker ik de naasten:' als er vragen zijn, dan mag u altijd bellen'. Hierna hurk ik opnieuw naast het bed en wrijf ik over mevrouw S. Haar hand. 'Mevrouw, ik heb alles met uw familie besproken, is er nog iets wat ik voor u kan doen?' Ze schudt haar hoofd. Ik laat haar hand los. In mijn hoofd loop ik mijn eigen checklist door.
Carend en Monuta hebben het zakboekje Zorg in de Stervensfase ontwikkeld, een praktisch hulpmiddel voor verpleegkundigen en verzorgenden die mensen in de laatste levensfase begeleiden. Dit compacte en overzichtelijke boekje biedt concrete handvatten voor de zorg rond het sterfbed, met uitleg over veelvoorkomende symptomen zoals benauwdheid, pijn en reutelen, maar ook medische interventies als palliatieve sedatie en euthanasie.
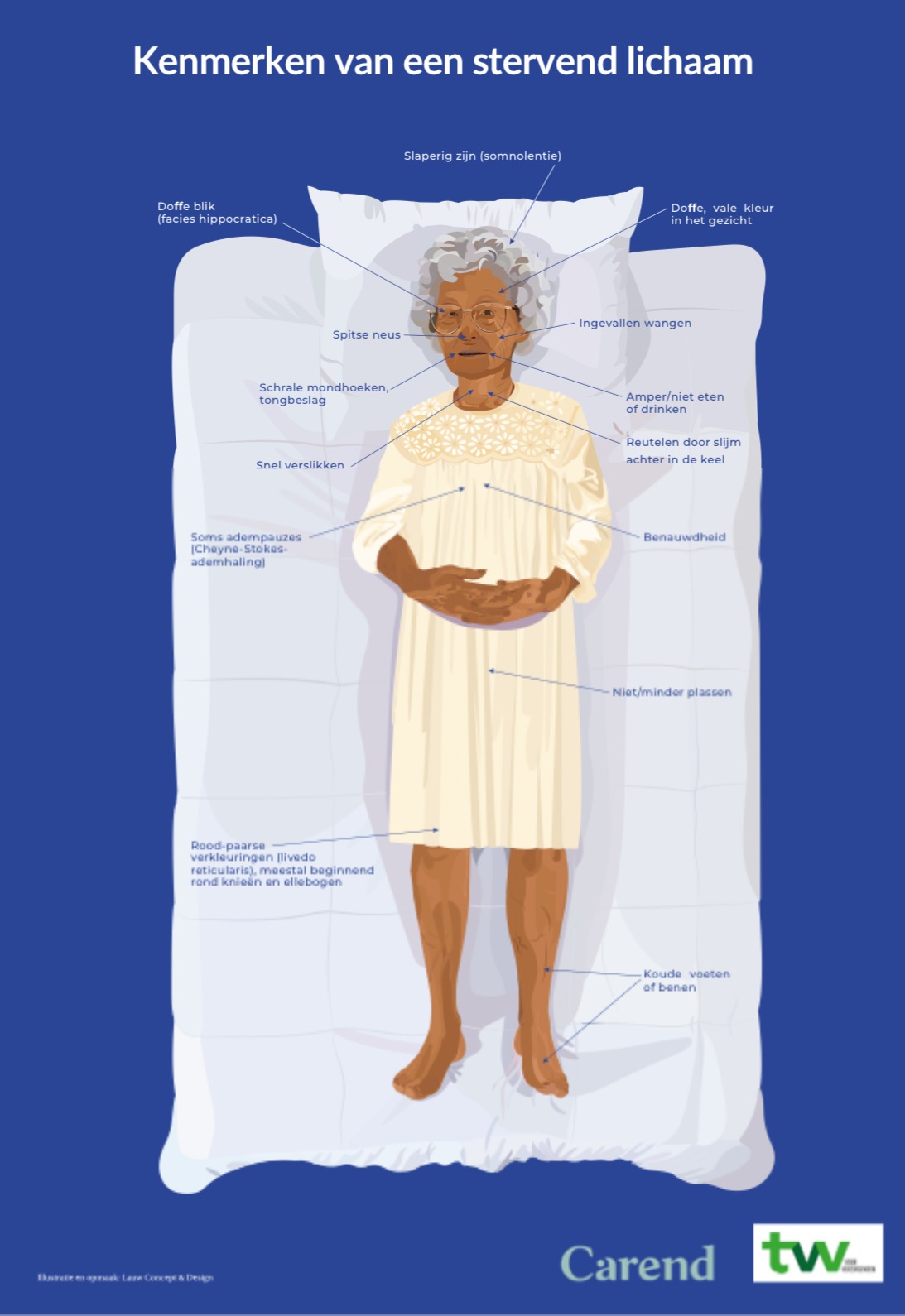
De infographic 'Kenmerken van een stervend lichaam' is hier gratis te downloaden.
Heb jij ook een vraag over palliatieve zorg? We lezen het graag. Mail je vraag naar redactie@carend.nl met ‘vraag’ als onderwerp

